I - GENERALITES
Les troubles hydro-électrolytiques sont fréquemment rencontrés en situation d’urgence, qu’ils soient cause ou facteur de celle ci.
Leur analyse est en grande partie clinique, aidée de quelques examens simples (ionogrammes sanguin et urinaire, gazométrie artérielle)
Que ce soit par le déficit ou par l’inflation du secteur intra ou extracellulaire , les désordres hydro électrolytiques sont le résultat d’inégalités entre les entrées et les sorties d’eau et de sodium
Les conséquences sont dramatiques en l’absence de traitement
II RAPPEL PHYSIOLOGIQUE
1-Métabolisme de l’eau
L’eau et les ions sont apportés par l’alimentation en majeure partie
En milieu hospitalier apport en plus par voies veineuses (solutés de perfusion)
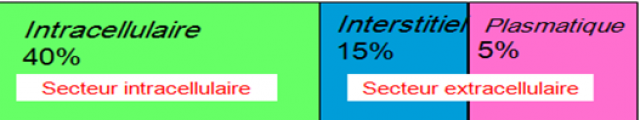
L’eau représente 60% du poids du corps, la teneur de l’eau varie selon
- l’âge
- la morphologie,
- le sexe
- et la masse graisseuse +++
La proportion d’eau totale chez un individu donné: varie en fonction de son état d’hydratation
- > 60% en cas d’hyperhydratation
- < 60% en cas de déshydratation
Les conséquences: variation rapide du poids
2- Balance hydrique entrée /sortie
Apports d’eau:
- Endogènes: faible quantité, 200cc/j (métabolisme cellulaire)
- Exogène:
- alimentation et eau de boisson (environ 1-2 litre/j)
- Perfusions en milieu hospitalier : quantités variables parfois dangereuses
Pertes d’eau physiologiques :
- Pertes obligatoires pour assurer l’état d’équilibre de l’organisme:
- Température : Sueur, pertes pulmonaires Peu importantes 10ml/kg/j
- Équilibre ionique et élimination des « déchets » de l’organisme: pertes rénales (ajustable,environ 1 à 2 litres/j)
Pertes d’eau pathologiques
- Digestives : diarrhées, aspirations, vomissements
- Respiratoire : polypnée
- Rénales : intoxication aux diurétiques, maladies héréditaires…
3-Répartition de l’eau
4- Mouvements d’eau entre les différents compartiments
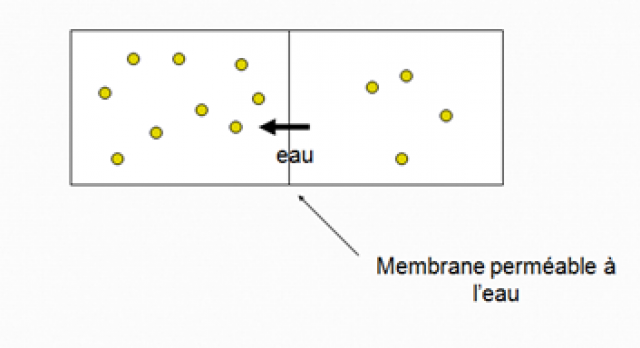
Du secteur intracellulaire vers le secteur interstitiel :
Différence de concentration en ions de part et d’autre de la membrane cellulaire loi de Fick (osmolarité)
Du secteur interstitiel vers le secteur le vasculaire :
Différence de pression hydrostatique et oncotique, équilibre entre deux forces :
- la pression hydrostatique régnant dans les capillaires (15 mm Hg).
- la pression oncotique des protéines : tend à retenir l’eau dans les vaisseaux (25 mm Hg)
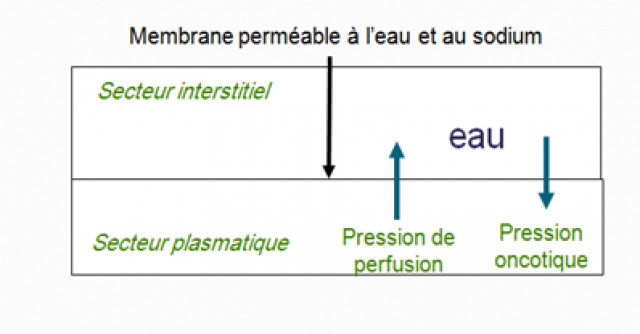
A l’état d’équilibre, la concentration des différents milieux est égale donc pas de mouvement d’eau
5-Le sodium
Principal ion extracellulaire
Concentration normale : 135-145 mmol/l détermine l’hydratation du secteur intracellulaire
Toute perturbation de la natrémie entraine une anomalie des mouvements d’eau, mais des anomalies des mouvements hydriques ne s’accompagnent pas toujours d’anomalie de la natrémie
Les entrées du sodium sont essentiellement alimentaire, les sorties essentiellement rénale
III ANOMALIES DU BILAN DE L’EAU ET DU SODIUM
Différents troubles de l’hydratation en rapport avec les différents compartiments
- Extracellulaire:
- DEC (déshydratation extracellulaire)
- HEC (hyperhydratation extracellulaire)
- Intracellulaire:
- DIC (déshydratation intracellulaire)
- HIC (hyperhydratation intracellulaire)
A - trouble de l’hydratation extra cellulaire
- Déshydratation extracellulaire
- Définition : diminution du volume du secteur extracellulaire (plasmatique et interstitiel)
Perte d’eau et de sodium
Perte iso osmotique donc concentration secteur extracellulaire non modifiée
Le volume du secteur intracellulaire est inchangé
Extrarénales:
Digestives (vomissements, diarrhées, aspirations, fistules, laxatifs…)
Cutanées (sudation, brûlure, dermatoses étendues, mucoviscidose)
Rénales:
Anomalie rénale
Diurétiques
Diabète sucré décompensé
Insuffisance surrénale aiguë (hypoaldostéronisme)
Perfusion de mannitol…
Hypotension
Tachycardie
Perte de poids
Hypotonie des globes oculaires, yeux cernés
Urines: oligurie, concentration des urines
Peau: sécheresse, pli cutané
Hématocrite, protidémie augmentées
Natrémie normale
Natriurèse : augmenté si perte rénale
Diminuer si perte extra rénale
Si hypovolémie sévère: solutés de remplissage voire transfusion.
Apport de sodium: sérum salé isotonique, sodium per os
Traitement étiologiques et préventifs primordiaux
- hyperhydratation extracellulaire
- Définition: augmentation du volume du compartiment extracellulaire, surtout interstitiel
Due à une rétention d’eau et de sodium
Insuffisance cardiaque
Cirrhose
Rénale: insuffisance rénale, néphropathie (protéinurie à la bandelette urinaire)
Hypo protidémie (dénutrition, perte digestive, rénale)
Augmentation de pression dans les capillaires (vaisseaux de petits calibres)

Poids: augmentation parfois très importante
Œdèmes (mous, blancs, indolores)
Œdème pulmonaire (dyspnée)
Hypertension artérielle
-
- Peu de signes biologiques : baisse de l’hématocrite de la protidémie
Natrémie normale en l’absence de troubles associés
Régime désodé
Restriction hydrique
Diurétiques
B - troubles de l’hydratation intracellulaire
Les troubles de l’hydratation intra cellulaire sont dus à une modification de l’osmolarité extracellulaire
Osmolarité plasmatique calculée = 2 (Na) + (glycémie)
La natrémie renseigne donc généralement sur l’état d’hydratation du secteur intra cellulaire
- Hyper natrémie correspond à une augmentation de l’osmolarité extracellulaire qui va entraîner un appel d’eau du secteur intracellulaire et donc une déshydratation intracellulaire.
- Hyponatrémie correspond le plus souvent à une diminution de l’osmolarité extracellulaire qui va entraîner une fuite d’eau vers le secteur intracellulaire et donc une hyperhydratation intracellulaire.
Les cellules les plus sensibles aux variations de leur hydratation étant les neurones, la symptomatologie clinique des troubles de l’hydratation cellulaire est avant tout neurologique, le traitement doit être progressif, une correction trop brutale pouvant devenir gravissime.
- Déshydratation intracellulaire: DIC
Diminution du volume intracellulaire en rapport avec une hyper osmolarité plasmatique.
L’hyper natrémie est l’indicateur biologique de la DIC
- Pertes d’eau non compensées : cutanée, respiratoire rénale
- Apport excessif de sodium
Solutés utilisés en réanimation
Bains de dialyse trop riche en sodium
- Déficit d’apport en eau : absence d’accès libre à l’eau (nourrissons, vieillard, coma)
Trouble neurologiques (somnolence asthénie, agitation, convulsion, coma, hémorragies cérébro-méningées, fièvre)
SOIF
Sécheresse des muqueuses
Syndrome polyuro-polydipsique (cause rénale)
Perte de poids plus modérée que pour la DEC
Hyper osmolarité
Hyper natrémie (Na+> 145 mmol/l)
Prescription médicale de première intention : le ionogramme plasmatique +/- urinaire
Prescription médicale d’un traitement:
- Étiologique : (arrêt d’un médicament, d’une perfusion, traitement d’un diabète déséquilibré)
- Préventif : essentiel et en large partie du ressort de l’infirmier (patient n’ayant pas accès à l’eau)
- Symptomatique, apport d’eau pour correction lente de l’hyper natrémie (perfusion de G5% le plus souvent
Nb: formule pour estimer le déficit en eau:
Déficit en eau (litres) = 0,6 * poids du patient * ((Na+/140) -1)
Exemple
- Calculez le déficit en eau chez une femme de 60 kg chez qui vous retrouvez sur l’ionogramme sanguin, une natrémie à 155mmol/litre
- Réponse:
0,6 * 60 = 36
155/140 = 1,108 soit 1,1 environ
36 * (1,1 - 1) = 36 * 0,1 = 3,6
Donc besoin d’apporter 3,6 litres d’eau au patient
2- Hyperhydratation intracellulaire
Définition: augmentation du volume intracellulaire en rapport avec une hypo-osmolarité plasmatique
Signe biologique majeur = hyponatrémie soit Na+ plasmatique < 135 mmol/l
Ingestion d’eau > capacités de résorption de l’organisme
Anomalies hormonale (hormone antidiurétique)
Défaut d’excrétion de l’eau
Hypovolémie (réabsorption/ le rein) : association à DEC
Défaut rénal (insuffisance rénale avancée)
Sécrétion inappropriée d’ADH (ADH sécrété par l’hypothalamus et agis au niveau rénale en favorisant la réabsorption de l’eau)
IC, IR, IHC : HEC associée donc hyperhydratation globale
Troubles neurologiques : nausées, vomissements, céphalées, anorexie
Prise de poids modérée
Absence de soif voire dégoût de l’eau
Hypo-osmolarité plasmatique
Hyponatrémie < 135 mmol/l
Le diagnostic étiologique : dosages complémentaires (ADH, ionogramme urinaire)
Examens complémentaires : ionogrammes sanguin et urinaire en priorité
- Restriction hydrique associé à
Supplément de Na+ si DEC associée
Régime hyposodé et diurétiques si HEC associée
Apports standards de Na+ si normalité du compartiment extra cellulaire
- Parfois prescription de solutés hypertonique (chlorure de sodium hypertonique) en cas d’hyponatrémie sévère
- Perfusion lente à respecter impérativement