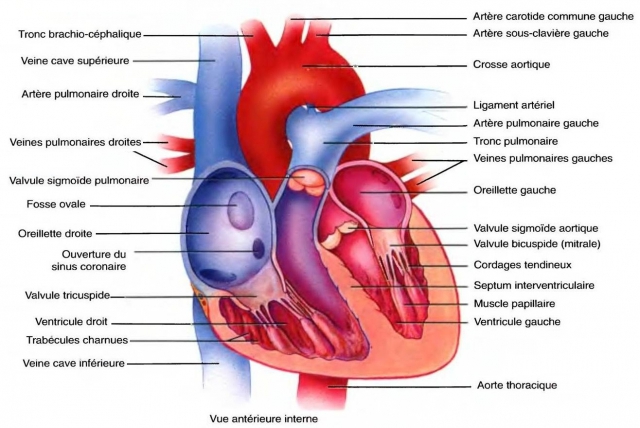
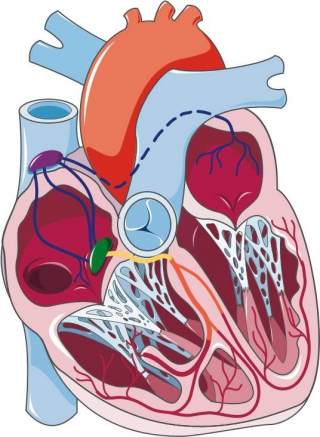
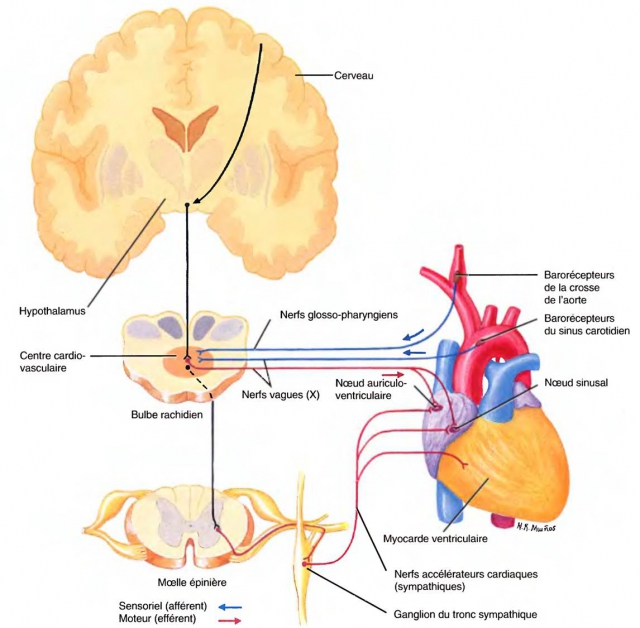
Les fibres sympathique (adrénergiques*), cardiostimulantes, parviennent au cœur par le nerf cardiaque.
Les fibres parasympathiques (cholinergiques*), cardio-inhibitrices, parviennent au cœur par le nerf pneumogastrique (ou nerf vague ou Xème paire crânienne).
Pour être complet, il faut savoir que l’activité des centres nerveux sympathiques et parasympathiques est aussi sous le contrôle des centres nerveux supérieurs (cortex, hypothalamus)qui sont capables des les stimuler ou de les inhiber en réponse aux activités physiques, végétatives ou intellectuelles (effort, douleur ou émotion par exemple).
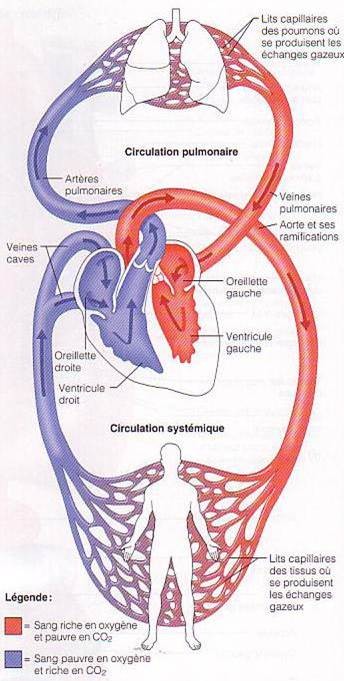
Un cycle, ou révolution cardiaque, se déroule en deux temps :
-
Une contraction du myocarde, appelée systole, pendant laquelle le sang est propulsé dans les artères ;
-
Un relâchement du myocarde, appelé diastole, pendant lequel le cœur se remplit du sang apporté par les veines.
Déroulement
Dans un premier temps, la dépolarisation, née dans le nœud sinusal, se propage dans les oreillettes.
En réponse celle-ci se contractent, c’est la systole auriculaire, et chassent le sang dans les ventricules encore en diastole (en effet, la dépolarisation n’est pas encore arrivées à leur niveau, elle est « conduite » par le faisceau de His et ses branches).
Les pressions intra-ventriculaires deviennent supérieures aux pressions intra-auriculaires et les valves auriculo-ventriculaires se ferment.
Arrivée dans le réseau de Purkinje, la dépolarisation se propage dans le myocarde ventriculaire et provoque sa contraction, c’est la systole ventriculaire.
Dans le même temps, les oreillettes se repolarisent et se relâchent (début de la diastole auriculaire).
Les pressions intra-ventriculaires croissent alors rapidement, deviennent supérieures aux pressions qui règnent dans les artères (aorte et artère pulmonaire); entraînant l’ouverture des valves sigmoïdes et l’éjection du sang dans les artères.
Les cellules myocardiques se repolarisant, elles se relâchent, provoquant une chute progressive des pressions intra-ventriculaires. Celles-ci deviennent d’abord inférieures aux pressions intra-auriculaires, provoquant l’ouverture des valves auriculo-ventriculaires : c’est alors le début de la diastole ventriculaire. Puis une nouvelle dépolarisation naît dans le nœud sinusal et un nouveau cycle commence.
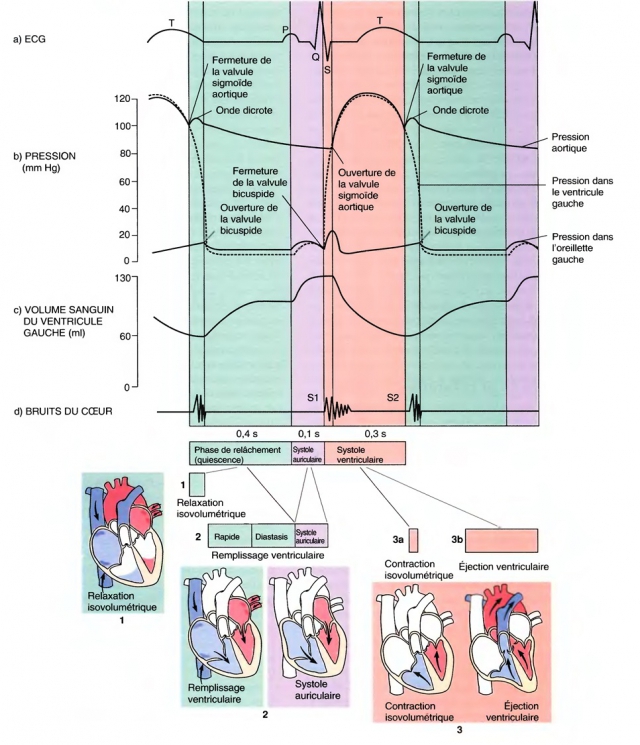
EN PRATIQUE ! Bien qu’il existe une systole ventriculaire et une systole auriculaire (de même qu’il existe une diastole ventriculaire et une diastole auriculaire), quand on parle de systole, c’est de la systole ventriculaire qu’il s’agit. Elle conditionne la circulation du sang dans la grande circulation, celle qui nous intéresse.
L’innervation cardiaque: le baroreflexe
L‘adaptation de l'activité cardiaque aux besoins de l'organisme
Grâce aux propriétés du tissu nodal, la contraction cardiaque est automatique. Mais l’activité cardiaque s’adapte en permanence aux besoins de l’organisme.
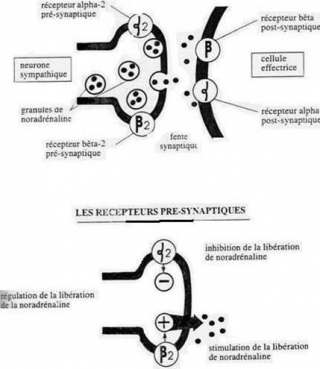
Cette adaptation s’effectue par l’intermédiaire du système nerveux autonome (SNA). Rappelons que le SNA comprend le système sympathique et le système parasympathique.
Ce contrôle nerveux de l’activité cardiaque dépend essentiellement d’un arc réflexe, le baroréflexe.
1- Les récepteurs artériels :
Baro-récepteurs :
-
sinus carotidien, arche aortique
-
sensibles aux variations d’étirements de la paroi vasculaire et donc aux variations de la PA
Chémo-récepteurs :
-
glomus carotidien, arche aortique
-
sensible à l’hypoxie, l’hyercapnie, acidose
2- Les récepteurs cardiaque, pulmonaires et musculaires :
Veino-atriaux :
- paroi atriale, détectent la pression veineuse centrale : réponse hormonale par le peptide atrial natriurétique
Récepteurs sensibles à l’étirement des vaisseaux au niveau pulmonaire
Ergo-récepteurs au niveau des muscle :
- sensibles aux perturbations métaboliques et aux actions mécaniques info de l’état d’activité des muscles au SNC
Déscription du baroreflexe
Dans la paroi de la crosse de l’aorte et des carotides, existent des récepteurs nerveux sensibles aux modifications de la pression artérielle (les barorécepteurs) et d’autres sensibles aux modifications chimiques du sang c’est-à-dire à sa concentration en O2 et en gaz carboniques (les chémorécepteurs) .
Les informations en provenance des récepteurs sont transmis aux centres sympathique et parasympathique du SNA qui élaborent une réponse adaptée.
Les fibres sympathique (adrénergiques*), cardiostimulantes, parviennent au cœur par le nerf cardiaque.
Les fibres parasympathiques (cholinergiques*), cardio-inhibitrices, parviennent au cœur par le nerf pneumogastrique (ou nerf vague ou Xème paire crânienne)
Pour être complet, il faut savoir que l’activité des centres nerveux sympathiques et parasympathiques est aussi sous le contrôle des centres nerveux supérieurs (cortex, hypothalamus)qui sont capables des les stimuler ou de les inhiber en réponse aux activités physiques, végétatives ou intellectuelles (effort, douleur ou émotion par exemple).
Le contrôle nerveux de l'activité cardiaque
Les paramètres
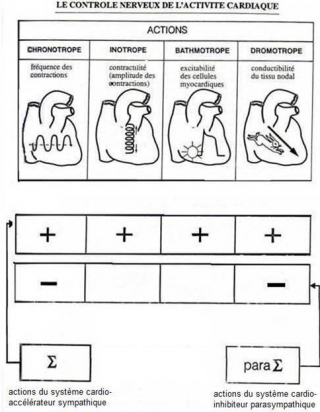
Le SNA est capable d’augmenter ou de diminuer l’activité cardiaque en agissant sur plusieurs facteurs :
Sur la fréquence des contractions cardiaques, en activant les cellules nodales : c’est l’action chronotrope ;
Sur la vitesse de conduction du tissu nodal : c’est l’action dromotrope ;
Sur la contractilité des cellules myocardiques : c’est l’action inotrope ; (capacité intrinsèque des cellules myocardiques à développer une force de contraction donnée, à une longueur de fibre donnée, en réponse à un potentiel d'action )
Sur l’excitabilité des cellules myocardiques : c’est l’action bathmotrope
Actions antagonistes du sympathique et du parasympathique
Le système sympathique est cardio-stimulant. Il présente des actions :
-
Chronotrope positive, par augmentation de la fréquence cardiaque (action sur le nœud sinusal) ;
-
Dromotrope positive, par augmentation de la vitesse de conduction dans le tissu nodal ;
-
Inotrope positive, par augmentation de la contractilité des cellules myocardiques ;
-
Bathmotrope positive, par augmentation de l’excitabilité des cellules myocardiques.
Le système parasympathique est, à l’inverse, cardio-inhibiteur par ses actions
-
chronotrope négatives
-
dromotrope négatives
Le débit cardiaque
Définition
On appelle débit cardiaque (DC) le volume de sang expulsé par chaque ventricule en une minute.
Il est d’environ 5 à 6 litres par minute pour un sujet normal au repos.
C’est une valeur minimale, toute modification physiologique se faisant dans le sens d’une augmentation (par exemple, lors d’un effort musculaire, il peut être multiplié par 5).
Débit cardiaque (ml/min) = débit systolique (70 ml/battement) x nbre de batt par min (75 batt/min)
Débit cardiaque = 5 250 ml/min ou 5,25 1/min
Les facteurs du débit cardiaque
Le débit cardiaque dépend de deux facteurs :
-
-
D’une part, du volume de sang éjecte par le ventricule à chaque systole ou volume d’éjection systolique ( VES ), qui est en moyenne de 80 ml ;
-
D’autre part, du nombre de systoles par minute, c’est à dire de la fréquence cardiaque ( FC ), qui est normalement comprise entre 60 et 80 /minute
On peut donc établir la formule : DC= VES x FC
L’index cardiaque
Mais le débit cardiaque varie pour chaque individu en fonction de sa morphologie (taille , poids).
Afin de faire disparaître ces écarts individuels, on calcule l’index cardiaque qui est le rapport du débit cardiaque par mètre carré de surface corporelle.
Au repos, l’index cardiaque est d’environ 3 litres par minute et par mètre carré.
La fraction d'éjection systolique
Il est à noter qu’à chaque systole, les ventricules n’éjectent pas la totalité du sang qu’ils contiennent.
Au repos, le VES représente en moyenne la moitié du volume contenu dans le ventricule en fin de diastole, ou volume télé diastolique, et il reste donc dans le ventricule un volume résiduel post-systolique.
On appelle fraction d’éjection systolique le pourcentage du VES par rapport au volume télé diastolique.
Elle est normalement supérieure ou égale à 50%
ATTENTION ! quand on parle de débit cardiaque, c’est du débit cardiaque du ventricule gauche qu’il s’agit, c’est lui qui détermine les conditions de la circulation du sang dans la grande circulation.
Le volume d'éjection systolique (VES)
Volume d’éjection systolique (VES) : Volume de sang éjecté du cœur par les ventricules à chaque contraction (100 ml)
Volume télédiastolique (VTD) : Volume de sang contenu dans les ventricules juste avant la systole ventriculaire (160 ml) = volume précharge
Volume télésystolique (VTS) : Volume de sang contenu dans les ventricules à la fin de chaque systole (60 ml)= volume postcharge
VES = VTD – VTS
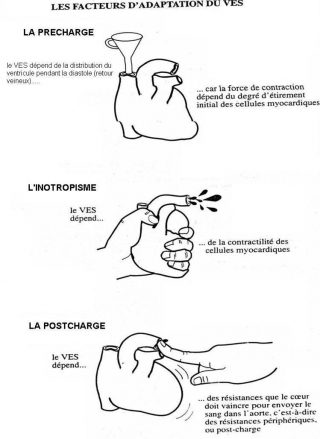
Les facteurs d'adaptation du VES
Pour répondre aux besoins de l’organisme, le cœur doit pouvoir mobiliser une partie plus ou moins importante du volume résiduel post-systolique, afin d’augmenter le VES (et donc le débit cardiaque).
Le VES peut varier en fonction de trois facteurs :
la précharge
l’inotropisme
Et la postcharge
La précharge
Le VES dépend du volume de sang présent dans le ventricule en fin de diastole, c’est –à-dire du volume télé diastolique .
Celui-ci est fonction du retour veineux qui assure le remplissage ventriculaire.
Lorsque le retour veineux augmente (à la marche par exemple), le ventricule se remplit et se dilate.
Les fibres musculaires s’allongent et tel un ressort , elles se contractent d’autant mieux qu’elles ont été étirés.
On appelle précharge la tension da la paroi ventriculaire en fin de diastole.
Elle est en rapport avec le degré de remplissage du ventricule (retour veineux) et de la distensibilité des fibres myocardiques.
Quand la pré charge augmente, le VES augmente et avec lui le débit cardiaque.
L’inotropisme
Le VES dépend de la contractilité des fibres myocardiques.
Elle est accrue par les catécholamines (adrénaline, noradrénaline) d’origine sympathique ou surrénalienne.
Le parasympathique, par l’intermédiaire de l’acétylcholine, s’oppose aux effets des catécholamines .
La postcharge
Le VES dépend également des résistances que doit vaincre le ventricule pour éjecter le sang dans l’aorte ou dans l’artère pulmonaire : c’est la postcharge.
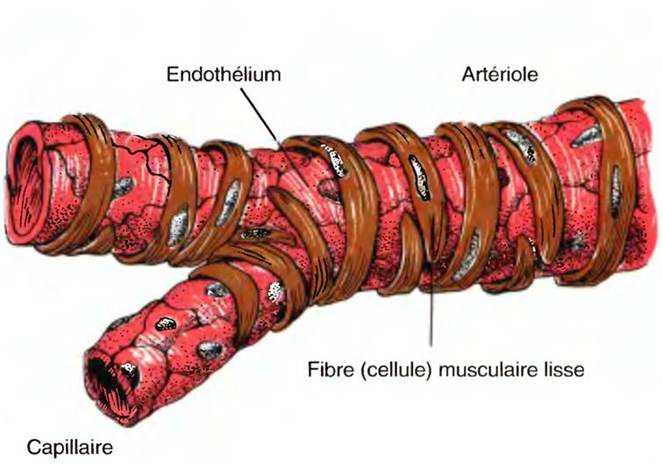
La postcharge est essentiellement liée aux résistances périphériques (RP), c’est-à-dire au calibre de artérioles .
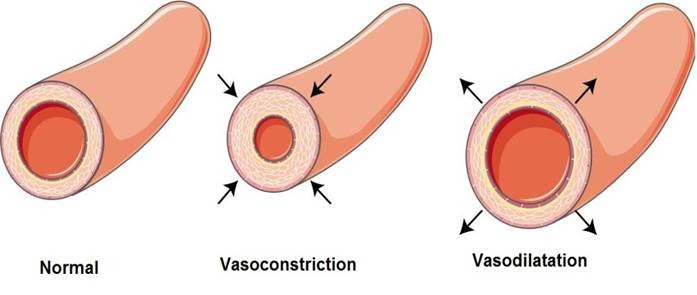
La vasoconstriction augmente la postcharge alors que la vasodilatation la diminue .
L’accroissement de la postcharge diminue le VES.
Les facteurs d'adaptation de la fréquence cardiaque
Les facteurs nerveux
La variation de la fréquence cardiaque est essentiellement sous la dépendance des centres nerveux sympathique (cardiostimulant) et parasympathique (cardiomodérateur)
Ces centres nerveux ont une activité contrôlée de deux manières :
Ainsi, par exemple, une baisse de la pression artérielle induit l’activation du centre sympathique et une inhibition du centre parasympathique.
II en résulte une élévation du rythme cardiaque due aux actions chronotrope et dromotrope positives du sympathique.
Une hausse de la pression artérielle a un effet inverse : inhibition du centre sympathique et activation du centre parasympathique.
→ c’est le baroréflexe.
Les autres facteurs
Si le système nerveux autonome est le principal facteur d’adaptation de la fréquence cardiaque, il est toutefois à noter que d’autres facteurs peuvent l ‘influencer (le plus souvent dans le sens d’une augmentation).
C’est le cas par exemple de certaines hormones comme l’adrénaline et la thyroxine, ou la température centrale.
La pression sanguine
La pression sanguine n’es pas identique en tout points du réseau circulatoire et peut varier en fonction du cycle cardiaque.
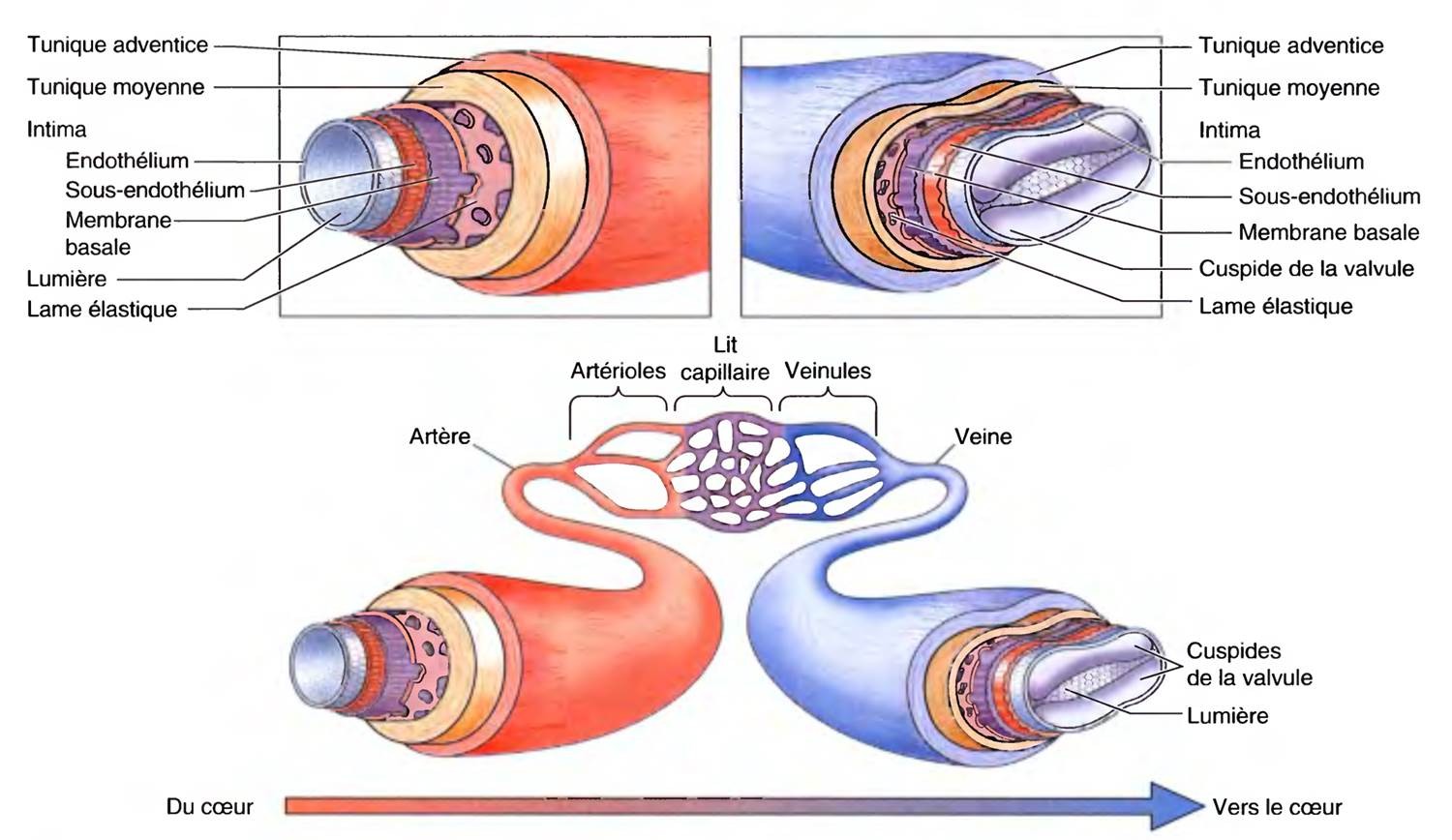
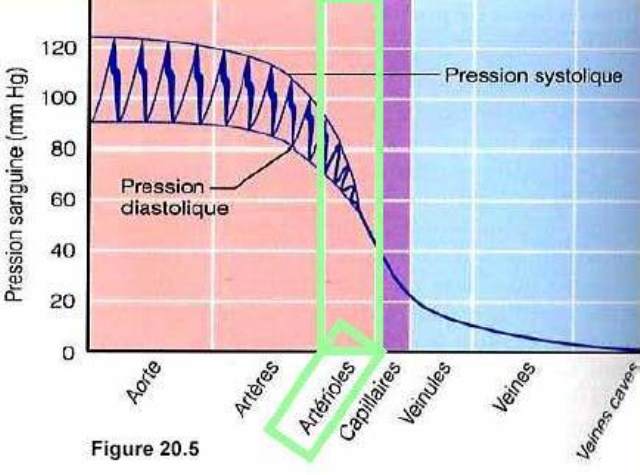
Dans l’aorte, et les grosses artères qui en partent, la pression artérielle oscille entre une valeur maximale (pression artérielle systolique ou PAS)de l’ordre de 120 à 140 mm de mercure (Hg) et d’une valeur minimale (pression artérielle diastolique ou PAD)d’environ 80 mm d’Hg.
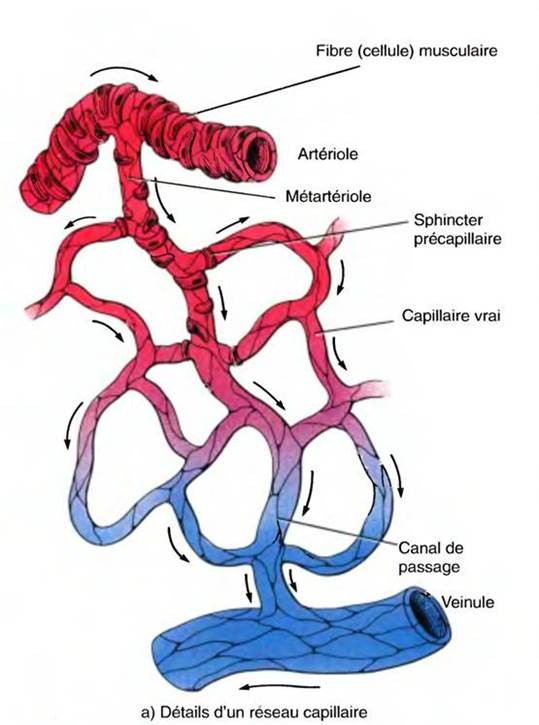
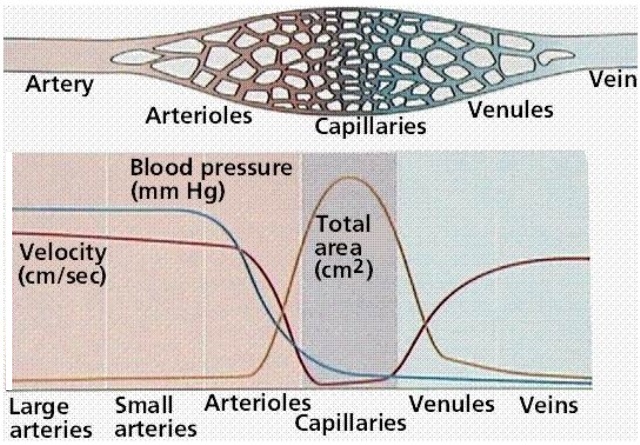
Dans les artères, les oscillations systolo-diastolique s’amenuisent et disparaissent (rôle de la compliance artérielle*)puis, du fait de l’importante division que subit le système artériel, c’est dans les artérioles que la pression artérielle baisse de manière importante.
Compliance = la variation du volume par rapport à la variation de la pression et on écrit : C = dV/dP
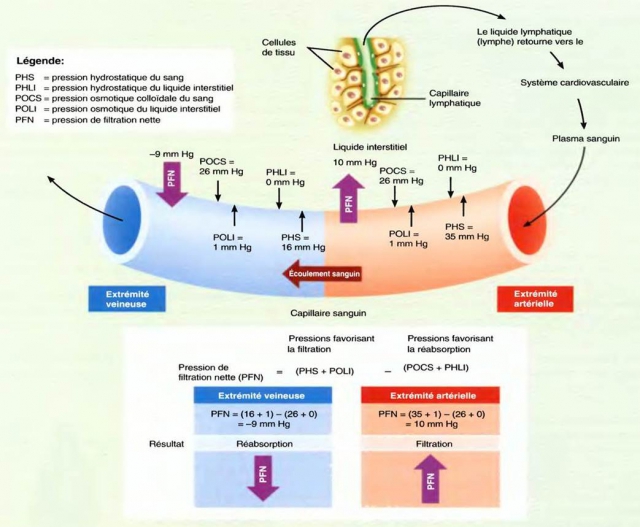
Au niveau du réseau capillaire, la pression n’est plus que de 15 mm de Hg ; un niveau de pression qui permet les échanges entre le sang et les tissus.
Puis la pression continue à diminuer tout au long du réseau veineux pour atteindre une valeur de quelques millimètres de Hg à l’entrée de l’oreillette droite.
Au niveau du réseau capillaire, la pression n’est plus que de 15 mm de Hg ; un niveau de pression qui permet les échanges entre le sang et les tissus.
Puis la pression continue à diminuer tout au long du réseau veineux pour atteindre une valeur de quelques millimètres de Hg à l’entrée de l’oreillette droite.
Il est à noter que nous retrouverons les mêmes variations de la pression sanguine au sein de la petite circulation, mais avec des chiffres tensionnelle beaucoup plus faible (la pression systolique au niveau de l’artère pulmonaire est de l’ordre de 20 mm de Hg et la diastolique de 8 mm de Hg)
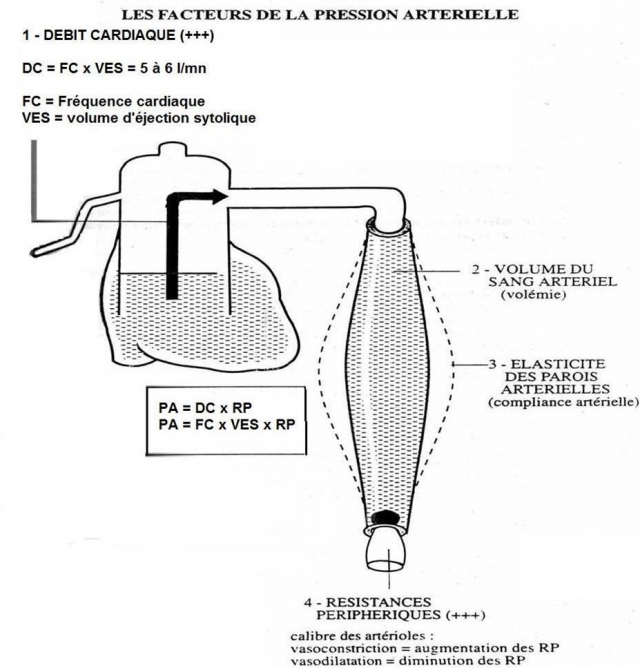
Les facteurs de la pression artérielle
La pression artérielle est la pression qu’exerce le sang sur la paroi des artères. Cette pression dépend de plusieurs facteurs liés au contenu, le sang ; ou au contenant, les artères.
La pression artérielle dépend de quatre facteurs :
-
De la quantité de sang éjecté dans les artères, c’est-à-dire du débit cardiaque (DC)
-
Du volume de sang circulant, c’est-à-dire de la volémie
-
De l’élasticité des parois artérielles, c’est-à-dire de la compliance artérielle
-
Du tonus et du calibre des artérioles, c’est-à-dire des résistances périphériques (RP)
A l’état physiologique, la volémie et la compliance artérielle varient peu. Par contre le débit cardiaque et les résistances périphériques se modifient en permanence pour permettre une adaptation de la perfusion sanguine aux besoins de l ‘organisme.
Si bien que, au total, la pression artérielle dépend essentiellement du débit cardiaque et des résistances périphériques. Elle s’exprime par la formule :
PA = DC x RP et comme DC= VES x FC, on obtient : PA = VES x FC x RP
La pression artérielle doit toujours se maintenir à un certain niveau pour assurer la perfusion des tissus et doit répondre aux différents besoins de l’organisme. Tous ceci est rendu possible grâce à deux systèmes de régulation , l’un nerveux , l’autre hormonal.
La régulation nerveuse de la pression artérielle
Comme nous l’avons vu, le système nerveux autonome (SNA) exerce une autorégulation de la PA grâce au baroréflexe qui permet d’ajuster à chaque instant les chiffres tensionnels en fonction de l’activité et d’amortir les variations spontanées de la pression artérielle .
Cette régulation nerveuse porte sur deux facteurs de la PA :
- le débit cardiaque et
- les résistances périphériques.
Sympathique et PA
Le sympathique accélère la fréquence cardiaque (action chronotrope et dromotrope positive) et augmente la force des contractions (action inotrope positive).
Il en résulte une régulation du débit cardiaque.
Il provoque parallèlement une contraction des cellules musculaires lisses des parois artériolaires ; d’ou une vasoconstriction et donc une augmentation des résistances périphériques.
Au total , le sympathique a donc une action hypertensive.
Parasympathique et PA
Le parasympathique a les effets inverses. Il diminue le débit cardiaque et les résistances périphériques (les artérioles n’ont pas d’innervation parasympathique, mais une activation du parasympathique induit une diminution du tonus sympathique qui entraîne un relâchement spontanée des artérioles).
Au total, le parasympathique a donc une action hypotensive.
SNA ET PA
Les fluctuations de la pression artérielle sont corrigées en permanence par l’intermédiaire du baroréflexe :
-
S’il s’agit d’une baisse de la PA, c ‘est le sympathique qui est activé d’ou une augmentation du débit cardiaque et des résistances périphériques et donc une augmentation de la PA.
-
S’il s’agit d’une augmentation de la PA, c’est le parasympathique qui est activé, entraînant ainsi une baisse de la PA.
 thanks a lot for this great information
thanks a lot for this great information Bonjour
Bonjour Merci pour ce clair résumé!
Merci pour ce clair résumé!