Pr A GUENDOUZ (Physiologie clinique & Explorations fonctionnelles)
1- Physiopathologie de l’insuffisance rénale aiguë
Définition :
Diminution brutale (qq h. à qq J) de la filtration glomérulaire ⇒ élévation de la créatinine
Due à :
Une Dimunition de la perfusion rénale (IRA pré-rénale ou fonctionnelle) lésion du parenchyme rénale (IRA organique)
Obstacle sur les voies urinaire
(IRA post-rénale ou obstructive)
En générale réversible mais séquelles possibles
IRA impose :
- apprécier sa gravité
- recherche étiologie
- traitement symptomatique et étiologique
CONSEQUENCES IRA :Le syndrome d’urémie aiguë
- IRA ⇒ désordres métaboliques dont gravité liée à
- rapidité d’installation
- nature organique ou fonctionnelle
- cause
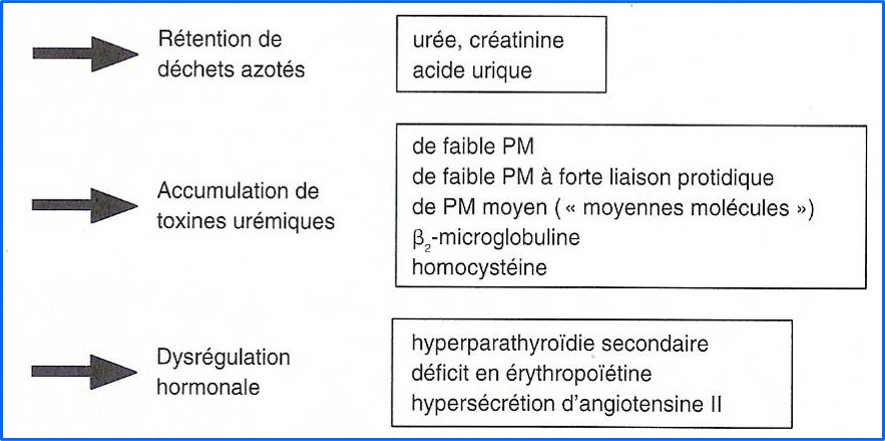
- Rétention azotée : « urée, créatinine, acide urique
- Troubles équilibre acido-basique : acidose métabolique
- Troubles hydro-électrolytiques : HK+, Hph (hCa+)
- Anomalies de l’eau et du Na+
Tout déséquilibre possible HIC, HEC, DEC
- Troubles hématologiques : Thrombopathies (hémorragies)
CONSEQUENCES IRA :Le syndrome d’urémie aiguë
Retentissement clinique :
- Troubles du rythme cardiaque et de conduction (HK+)
- Troubles digestifs : nausées, vomissements (par surcharge hydrique)
- OAP
- Troubles neurologiques : crises convulsives, coma
- Hémorragies digestives
DIAGNOSTIC POSITIF
1 – Élévation récente de l’urée et de la créatinine
- (H 70 – 110 µmol/l : F 50 – 90 µmol/l)
→ valeur normale qq semaines plus tôt
2 – Modification de la diurèse
→ oligurie (> 400 ml/24H) ou anurie (< 100 ml/24h)
- MAIS IRA à DIURESE CONSERVEE possible
3 – IRA ou IRC ?
- Seul argument formel : dosage récent NI de la créatinine
- Reins de taille normale en échographie (petits reins = IRC)
- Absence signe IRC : Ca++ et Hb normales au début
- (pas toujours viral du fait de la cause de l’IRA)
- Evolution confirme le Dg
DIAGNOSTIC de TOLERANCE Signes de gravité
lDès le diagnostic IRA posé car
conditionne indications thérapeutiques d’urgence
EN PRATIQUE DEVANT IRA
- Interrogatoire : (ATCD++) et examen clinique complet
touchers pelviens ++)
- Biologie : Iono sang et urines, NFS, Gazs du sang, ECBU
- Radiologie : AUSP, Radio pulm, écho rénale
⇒ 3 questions
|
IRA obstructive ?
IRA organique ou fonctionnelle ?
Si organique, nature de la néphropathie responsable ?
|
IRA OBSTRUCTIVE
|
Obstacle ⇒ IRA si :
Bilatéral
Unilatéral sur rein unique
(fonctionnel ou anatomique)
Sous vésical
|
P intra tubulaire ⇒ Ø FG ⇒ lésions parenchymateuses
Étiologies
Obstacle intra-luminal : lithiase, caillot, nécrose papillaire
Obstacle extrinsèque : néoplasie, fibrose rétropéritonéale
- Vessie : caillot calcul, cancer
- Prostate : adénome ou cancer
ARGUMENTS du DIAGNOSTIC
- Notion de rein unique, d’obstacle possible
- Anurie en général
⇒ Mais parfois pollakiurie (miction par regorgement)
Troubles mictionnels, hématurie, douleurs lombaires
Gros reins, globe vésical,
Anomalies aux touchers pelviens
- -Examens complémentaires :
AUSP (lithiase) et échographie (DDC)
TRAITEMENT
- Geste immédiat de levée d’obstacle
⇒ Sondage vésical ou KT sus-pubien
⇒ Néphrostomie percutanée
Permettant drainage des urine
pyélographie descendante
- Prévention du syndrome de levée d’obstacle
(compensation de la polyurie)
- Traitement antibiotique adapté en cas d’infection urinaire
- Secondairement traitement étiologique de l’obstacle
IRA FONCTIONNELLE
Physiopathologie, étiologies
Ø de la FG non due à lésions rénales mais à Ø perfusion rénale d’origine systémique :
- Hypovolémie vraie (DEC par pertes , digestives, cutanées)
- Hypovolémie efficace (Insuf. Cardiaque, cirrhose, 3ème secteur)
- Hypo. TA avec choc (hémorragique, septique, cardiogénique)
locale :∑
- IEC(abolition VC art. efférente)
- AINS (empêche sécrétion PG vasodilatatrices)
- lCSQ : modifications humorales :
mise au jeu SRA ¼ VC intra-rénale
|
Rôle favorisant des AINS et des IEC++, souvent multifactorielles
MAIS : Ø prolongés perf. Rénale '⇒ NTA et donc IRA orga.
|
ARGUMENTS du DIAGNOSTIC
Contexte étiologique : DEC, hTA collaspsus, choc.
Biologie :
Natriurèse basse (H aldocellulaire)
Urée et créatinine U élevée
Osmolarité U élevée ([c]++ des U)
|
NaU < 10 mmol/l
Na/K U > 1
U/P urée > 40
Osm. U/ osm. P > 1
Urée p / créat. P > 100
|
Urée pl. plus que créatinine
(réab. Urée ++ au niveau des tubules qui sont normaux)
Evolution : rapidement réversible après tt désordres responsables
Traitement : du désordre hémodynamique
IRA ORGANIQUE
Nature de la néphropathie responsable ? ⇒ PBR si doute
Lésions : tubule interstitium, glomérule ou vaisseaux
|
Nécrose tubulaire aiguë (NTA)
|
Agression ischémique ou toxique des cellules tubulaires
Diagnostic de NTA : début brutal, IRA oligo-anurique, contexte.
pas de protéinurie ,
pas d’HTA, pas d’œdème
Biologie : U peu [c], U/P : créat P < 60
NECROSE TUBULAIRE AIGUE
- Etiologies souvent plusieurs mécanismes intrigués
- Toxiques : aminosides, PDC iodés (* myélome)
- Cisplatyl, métaux lourds, éthylène-glycol, solvants
- Étiologies des IRF prolongées
- Hémolyses aiguës
- Rhabdomyolyse : créat + élevée qu’urée HK+, HPh, hCa+,
Uricémie, CPK, aldolase, LDH, TGO, myoglobulinémie, myoglobinurie
- EVOLUTION :
- Guérison spontanée (10j à 3 semaines)
- Si IRA + de qq semaines = probable nécrose corticale
|
TT préventif : diurétiques étiologiques graves
|
NEPHROPATHIES INTERSTITIELLES AIGUES
⇒ infiltration interstitielle / œdème et cellules
Diagnostic de NIA :
Dg. IRA :
- IRA oligo-anurique ou à diurèse conservée
- début brutal ou progressif
- protéinurie minime (tubulaire), pas HTA, pas d’oedèmes = hématurie, leucocyturie
Étiologies infectieuses :
- pyélonéphrites aiguës
- Infection hématogènes : F° hémorragiques, leptospirose,
états septicémiques sans choc, allergiques
(rash, F°, hématurie, macro., éosinophilie et éosinophilurie)
B lactamines, AINS, rifampicine, sulfamides ….)
NIA : DIAGNOSTIC / EVOLUTION
PBR souvent nécessaire (sauf contexte évocateur)
→ ffirme le diagnostic : Œdème + infiltrats tubulo-insterstitiels
(PN, lympho, monocytes, éosino)
→ + guide le tt : ATB, suppression de la cause
+ corticoïdes si NIA allergique
EVOLUTION :
- Pc rénal variable :
- régression le plus souvent
- risque de séquelles (apparition de fibrose intertitielle)
NIC
- risque de nécrose papillaire
NEPHROPATHIES GLOMERULAIRES AIGUES
Dg néphritique aigue ou IR rapidement progressive
→ IRA + oedèmes, HTA, p-urie,
hématurie, chute complément
→ PBR fait le diagnostic : GN endocapillaire pure (GNA)
GN endo et/ou extracapillaire
I ou IIaire : importance du contexte :
foyer infectieux, purpura rhumatoï ,
LED, Wegener, goodpasture, PAN…
Evolution, Pronostic : excellent (GNA)
réservé dans les autres cas
Traitement : de la cause, corticoïdes, IS, EP
NEPHROPATHIES VASCULAIRES AIGUES
Les petits vaisseaux :
- IRA en qq jours
- HTA maligne, anémie, hémolytique microangiotaphique
- SHU, NAS maligne, PAN
- microangiopathie thrombotique (post-partum ++)
Des gros vaisseaux :
IRA si rein unique ou bilatéral
- Thrombose artère rénale :
- Anurie, hématurie, HTA aiguë, douleurs lombaires
- Pronostic bon si revascularisation dans 24 1ères heures
- Thrombose veine rénale :
- IRA progressive, hématurie, douleurs lombaires
- Diagnostic néphrotique (cause de la thrombose)
TRAITEMENT de l’IRA
- Etiologique:
- Symptomatique :
surveillance : poids, TA, hydratation, diurèse
ECG, Rx pulmonaire, iono pl. et U
- Eau : selon diurèse (diurèse + 500 ml)
- Na : désodé si anurie, HTA ou oedèmes
- K+ : restriction en général + kayexalate
- Furosémide : efficace si débuté tôt, à fortes doses (500 mg à 1 g/24h) pour tenter de maintenir une diurèse
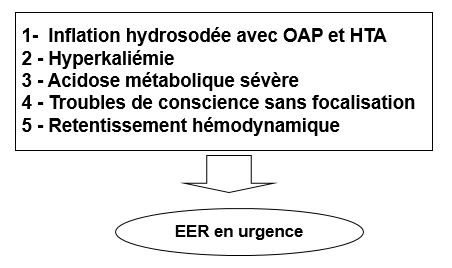
- EER : si :
- anurie
- HEC ou HIC majeures
- HK + > 6 mmol/l et/ou anomalies ECG
- acidose majeure
Hémodialyse en général parfois dialyse péritonéale.
2- Physiopathologie de l’insuffisance rénale chronique
Définition
- Défaillance des fonctions rénales
- Progressive et irréversible
- Liée à la perte de néphrons fonctionnels
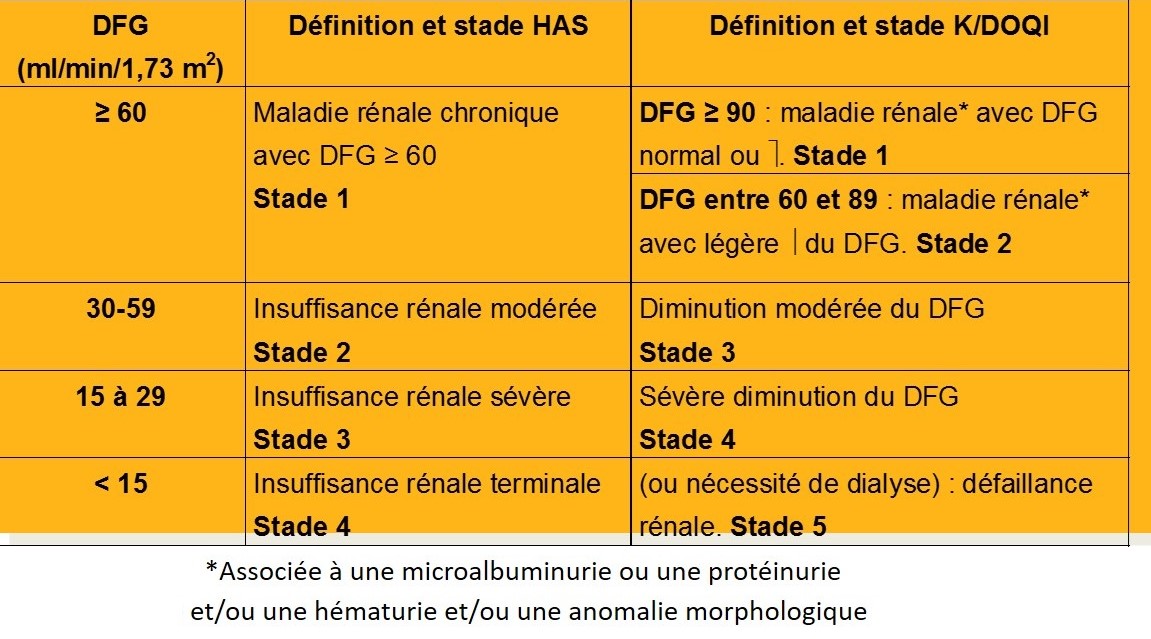
Maladie rénale chronique
- Atteinte rénale depuis ³ 3 mois
- définie par:
- des anomalies rénales structurelles ou fonctionnelles
- des marqueurs de l’atteinte rénale (biologiques, imagerie)
Ou
- DFG < 60 ml/min/1,73 m2 depuis ³ 3 mois
Marqueurs d’atteinte rénale
- Microalbuminurie (diabétique de type 1)
- 20-200 µg/mn ou 30-300 mg/24 heures ou rapport albuminurie/créatininurie > 2mg/mmol
- Protéinurie (ou macroalbuminurie)
- >300 mg/24 heures ou : rapport protéinurie/créatininurie > 200 mg/g
- Hématurie pathologique
- Leucocyturie pathologique
- Anomalies morphologiques
- Échographie rénale : asymétrie de taille, contours bosselés, reins de petite taille, gros reins polykystiques, néphrocalcinose, calculs, hydronéphrose
Estimation du débit de filtration glomérulaire
Formule de Cockcroft et Gault :
- prédit la clairance de la créatinine (ml/min)
- à partir de la créatinine, l’âge, le poids et le sexe
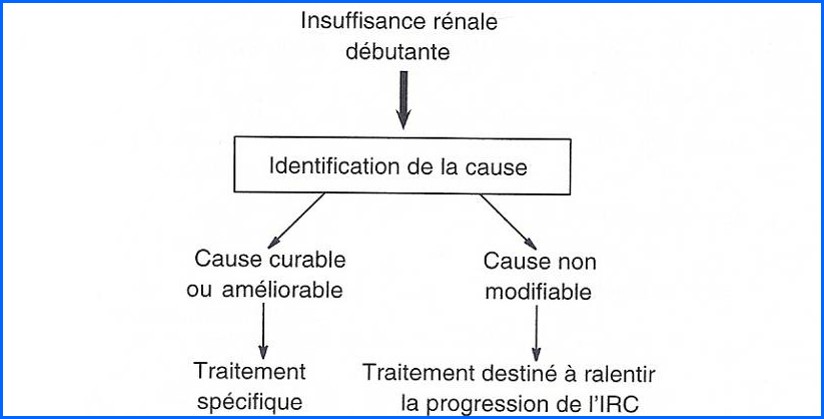
Etiologie
- Toute néphropathie subaiguë ou chronique
- Néphropathies héréditaires, prédominantes chez l’enfant et l’adolescent
- Néphropathies glomérulaires, chez l’adulte jeune
- Néphropathies interstitielles et vasculaires, chez l’adulte âgé et le vieillard
Physiopathologie
- Lésions anatomiques
- altération des deux reins, entraînant une perte des néphrons
- atrophie rénale bilatérale
- diminution de la taille des reins
- contours irréguliers
- Caractéristiques du rein malade
- traitement de suppléance nécessaire quand 90% des néphrons sont détruits
- Anomalies de la fonction rénale
- baisse de la filtration glomérulaire
- troubles de l’excrétion de l’eau du Na+, du K+
- troubles de l’équilibre acido-basique
- troubles endocriniens et métaboliques
Stades évolutifs
- IRC modérée
- diminution de la clairance de la créatinine
- pouvant atteindre jusqu’à 30 ml / mn
- élévation de la créatinine entre 150 et 300 µmol / l
- cliniquement, polyurie avec nycturie
- IRC majeure
- clairance de la créat entre 30 et 15 ml / mn
- créatinine entre 300 et 800 µmol / l
- cliniquement, asthénie, parfois dyspnée
- patients pourtant encore bien compensés
- IRC terminale
- clairance de la créat < 10 ml / mn
- créatinine autour de 1000 µmol / l
- patients décompensés
- nécessité de mise en route du traitement de suppléance
IRC et maladie rénale chronique
Classification Internationale
Rythme évolutif
- Evolution très rapide
- stade terminal atteint en 1 à 2 ans
- observée surtout dans les GN rapidement progressives, les NAS malignes
- Evolution rapide
- se fait en 4 à 5 ans
- concerne la Néphropathie diabétique, l’Amylose rénale …
- Evolution lente
- évolution en 10 à 30 ans
- pour les NI, GNC, PKR, Uropathies malformatives, NAS bénigne
Facteurs de progression de l’IRC
- HTA
- non contrôlée, elle participe à l’accélération de l’IRC
- Infection urinaire
- facteur d’aggravation
- traitement rapide et énergique
- Médicaments et produits de contraste
- certains médicaments ( AINS, IEC …)
- produits de contraste iodés
- à utiliser avec prudence
- Régime hyper protidique
- facteur d’aggravation
- restriction des apports protidiques alimentaires
- protection des néphrons sains restants
Conduite à tenir devant une IRC débutante
Manifestations cliniques
- Asthénie
- signe majeur
- intense, parfois isolée
- conduit souvent au diagnostic
- Manifestations digestives
- anorexie, sensation de mauvais goût
- nausées et parfois vomissements
- gastrite, ulcère, pouvant être hémorragiques
- lésions ulcératives intestinales
- Manifestations neurologiques centrales
- somnolence avec baisse de l’attention
- manifestations plus sévères :
- œdème cérébral, troubles de conscience
- convulsions, altérations des capacités intellectuelles
- Manifestations neurologiques périphériques
- douleurs musculaires
- crampes surtout nocturnes
- polynévrite des membres inférieurs
- Manifestations cardiovasculaires
- dominées par l’HTA, très fréquente dans l’IRC
- myocadiopathie hypertensive avec insuffisance cardiaque
- péricardite urémique
- survenant dans la phase tardive de l’IRC
- urée > 2,5 g / l ou 42 mmol / l
- Manifestations pulmonaires
- surtout liées à l’insuffisance cardiaque et l’inflation hydro sodée
- dyspnée, orthopnée
- sub OAP, OAP
- Manifestations hématologiques
- Anémie
- Majore dyspnée et asthénie
- Causes de l’anémie
- Défaut de production d’EPO
- Diminution de la durée de vie des GR
- Traitée actuellement par injections de r-HuEPO
- Anomalies plaquettaires
- Plaquettes normales en nombre
- Baisse de l’agrégabilité et de l’adhésivité
- Allongement du temps de saignement
- Anomalies immunologiques
- Baisse de l’immunité cellulaire
- Sensibilité accrue aux infections
- Ostéodystrophie rénale
- Conséquence de l’hyper parathyroïdisme secondaire
- Cliniquement
- douleurs osseuses, fractures spontanées calcifications métastatiques
- Biologiquement
- calcémie normale ou élevée, hyperphosphorémie
- phosphatases alcalines et PTH élevées
- Radiologiquement
- déminéralisation osseuse
- au niveau des mains, du crâne, du thorax et du bassin
- Troubles des fonctions gonadiques
- chez la femme: aménorrhée fréquente, stérilité et baisse de la libido
- chez l’homme: baisse de la libido et impuissance
- chez l’enfant: retard pubertaire
- Manifestations cutanées
- peau sèche, fine, écailleuse
- parfois ecchymoses
- prurit fréquent, souvent diffus
- Manifestations oculaires
- conjonctivite, secondaire à l’ hyper parathyroïdisme
- rétinopathie hypertensive fréquente et de gravité variable
Conséquences biologiques
- Troubles de l’élimination des déchets azotés
- Urée
- Élévation du taux de l’urée sanguine
- Taux influencé par l’apport alimentaire
- Créatinine
- Produit du catabolisme musculaire
- Taux peu sensible au régime alimentaire
- Bon reflet de la fonction rénale au stade avancé de l’IRC
- Acide urique
- Taux élevé au cours de l’IRC
- Élévation de taux asymptomatique
- Sauf pour des taux très élevés > 600 µmol / l
- Troubles de l’excrétion de l’eau
- baisse du pouvoir de concentration-dilution des urines
- se traduit par polyurie, nycturie
- Troubles de l’excrétion sodée
- rétention sodée en cas d’apports importants
- avec HTA, oedèmes, voire sub OAP ou OAP
- Troubles de l’excrétion du K+
- tendance à l’hyperkaliémie
- surtout si clairance de la créat < 10 ml / mn et que la diurèse est < à 1 l / 24h
- Troubles du métabolisme acido-basique
- acidose métabolique par élimination insuffisante d’ions H+
- facteur de majoration de l’hyperkaliémie
- Troubles du métabolisme phospho-calcique
- Hyperphosphorémie
- dimunition progressive du phosphore filtré
- par baisse de la filtration glomérulaire
- se traduit par une accumulation de phosphore dans l’organisme
- Hypocalcémie
- l’hyperphosphorémie diminue
- le taux de calcium ionisé sanguin
- l’hydroxylation rénale de vit D
- l’absorption digestive du calcium
- hypocalcémie qui stimule la sécrétion de parathormone ( PTH)
- troubles de l’absorption intestinale du calcium
- Troubles du métabolisme de la vit D
- par diminution de l’activité de la 1 α hydroxylase
- d’où une vit D peu active
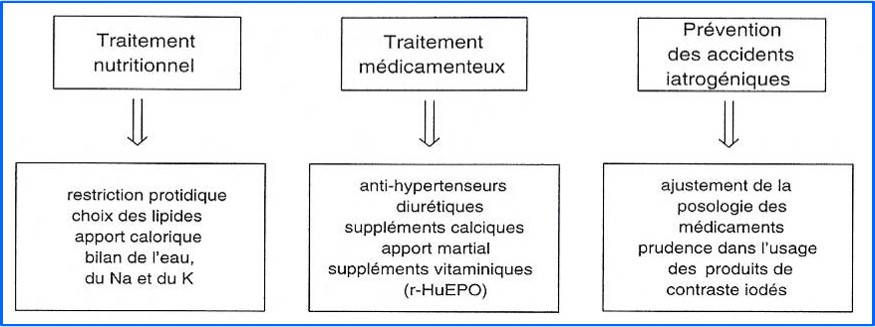
Traitement médical de l’IRC avant la dialyse
- Mesures hygièno-diététiques
- restriction protidique avec maintien d’une ration calorique suffisante
- apports hydriques prudents, tenant compte de la diurèse (environ 1L / j)
- correction de l’acidose métabolique sévère par des alcalinisants
- contrôle de l’hyperkaliémie par un régime pauvre en K+ et/ou des résines échangeuses d’ions (Kayexalate)
- Correction de l’hyperuricémie
- si ≥ 600 mmol /l ou si crises de goutte
- Contrôle de l’HTA
- HTA généralement sévère
- utilisation d’anti hypertenseurs majeurs
- Traitement des anomalies phospho-calciques
- Contrôle de l’hyperphosphorémie
- restriction des apports alimentaires
- utilisation des chélateurs du phosphore (Carbonate de Ca, Rénagel)
- Contrôle de l’hypocalcémie
- par l’apport de calcium (Carbonate de Ca) et de vit D
- Parathyroïdectomie
- médicale
- freination des parathyroïdes par des calci-mimétiques (Mimpara)
- chirurgicale
- réduction de 3,5 / 4 glandes parathyroïdes
- Correction de l’anémie
- injections hebdomadaires de r-HuEPO
Traitement conservateur